2024.03.26
子供の急性中耳炎はごくありふれた疾患であり、
毎日何人も診察します。
しかし、15年位前から、耐性菌の増加により、
急に治療困難な疾患になりました。
今までの治療法の見直しが行われ、
2006年に初めて小児急性中耳炎診療ガイドラインが作成されました。
その後も難治性中耳炎は問題が続き、
そのガイドラインは何回も改訂されてきました。
2006年の初版のあと、
その後、2009年、2013年、2018年に改訂版が発表されました。
難治性中耳炎についてワタシがNHKのクローズアップ現代の取材を受け
全国放送されたのは2015年のことでした。
ガイドラインは現在は2018年版が用いられていますが、
今年2024年版が出るそうです。
3年、4年、4年のインターバルで改定されてきましたが、
今回6年ぶりです。
昨年の別府の小児耳鼻咽喉科学会で、
そのプレビューを聴講してきました。
大きな改正点の一つは、
初期において抗菌薬非投与で経過観察するのは一緒ですが、
症状、経過から抗菌薬必要と判断した場合、
最初から常用量ではなく、高用量を投与するようになった点です。
これは従来のガイドライン。
表の真ん中辺「AMPC常用量」が「高用量」になるそうです。
常用量とはクスリの能書きにこの量で使いましょう、
と記載されてる量。
高用量は、そのほぼ倍量を言います。
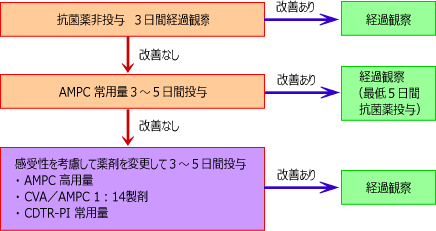
中等症以上では従来から高用量でした。
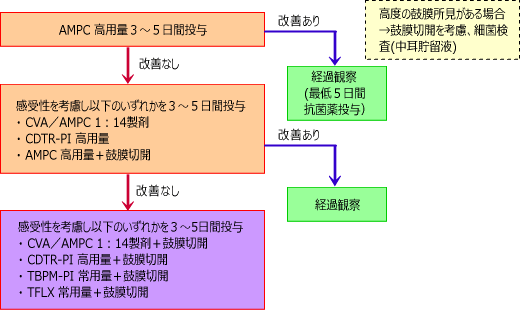
ガイドラインというのはあくまでガイドラインであり、
規則や法律ではありません。
実は、当院では以前からAMPC常用量は用いず、
抗菌薬が必要となった場合、最初から高用量を処方していました。
抗菌薬というものは、病原菌があってこそ使用すべきで、
風邪の病原体であるウイルスには無効なので、
風邪であれば抗菌薬は使用すべきではありません。
しかし、急性中耳炎のような細菌感染となれば、
病原菌が皆殺しになるような投与法が必要です。
なので、抗生剤は必要な時には十分量を集中的に、
が使い方のコツです。
生き残った菌がいると耐性化して、
今度は抗生剤が効きにくくなることがあるからです。
それでも子供が熱を出すたびに
抗生剤を常用量、短期間処方するお医者さんの、
まだなんと多いことか。
意味がないばかりでなく、有害な処方です。
耳を診ないのは診れないから仕方がないにしても、
口の中も見ないで抗菌剤を出す医者がいる。
なので、今回の改定は、
まさに我が意を得たり、という内容です。
むろん、以前の細菌検査でAMPC耐性の菌を持っている子供さんに対しては、
最初からそれの菌にあった抗生剤を投与するようにしています。
中耳炎が治癒すると、中耳からは菌はいなくなりますが、
鼻腔には菌が常在してるので、
同じ菌が中耳炎を起こすのが普通です。
抗菌薬の投与については、
その選択理由を毎回説明するようにしています。
しかし、現時点の大問題は、
抗生物質をはじめとした薬剤不足がまだまだ続いていて、
最初から高用量で、などというと、
ますます薬が足りなくなっちゃうかもしれないという点だなあ。


2023.07.13
ことの発端は5月下旬のクラバモックス出荷停止。
クラバモックスはペニシリン系の小児用抗生物質で
「中耳炎専用」の薬です。
2006年発売。
当時抗生剤の乱用による耐性菌の急増が
耳鼻咽喉科学会で大きな問題になっていて、
従来のペニシリン製剤より薬剤量を多くし、
また耐性菌の出すβラクタマーゼを阻害する成分との合剤で、
2013年のブログにはこんな記事を書きました。
基本的に耳鼻咽喉科医が難治性の中耳炎に使う薬で、
それほど多く出回る薬ではないのですが、
この薬が需要の急増による供給不足で
出荷停止になったというのです。
どうも、コロナ禍において、
受診控えと感染対策による小児急性中耳炎の減少により
メーカーが生産量を減らしたところに、
5月8日からのコロナ規制緩和によって、
子供の風邪が増え、それによって急性中耳炎が増えた、
ということが原因らしいが、
そんなくらいで出荷停止になっちゃうとは。
よくわかりません。
困ったな、と思っていたところ、今度は
ワイドシリン、メイアクト、フロモックスなどの
他の小児用抗生物質も不足してきています。
クラバモックスの出荷停止を受けて、
いろいろな薬局施設や病院が買い占めに走ったのかもしれぬ。
いわゆるオイルショックのトイレットペーパー問題や、
新型コロナ流行開始直後のマスク不足を思わせる事態です。
厚生労働省がジェネリック医薬品への切り替えを推進したため、
先発品メーカーが生産量を減らしたところに、
後発品メーカーの製品不良が相次ぎ、
出荷差し止めになって
ジェネリック医薬品の供給量が減少した、
ということもあるでしょう。
確かに子供の風邪は増えたけれど、
ヘルパンギーナ、RSウイルス、アデノウイルスなどの
ウイルス疾患は抗生剤は不要なので、
それほど抗生剤の需要が倍増しているとは
ちょっと思えないのですが。
最近は熱の出る風邪が多いので、
例の熱が出たらともかく抗生剤、という
ダメ小児科医が抗生剤を使いまくってるんじゃねーの。
この間も、当院にかかってるお子さんが
当院の休診日に某こどもクリニックにかかり、
熱でてるけど小倉センセイのところから抗生剤が出てないので出しとくね、
と、ろくに診察もせずに
フロモックスだかオゼックスだかを処方された件があった。
親御さんにはいつも風邪に抗生剤は不要です、
と説明しているので
お父さんは子供さんに飲ませなかったそうですが、
このように明確な根拠や説明がなく、
熱があるから、ノドが赤いから、ということだけで
抗生剤を出しまくる医者も、
抗生剤の供給不足の一因になってのではないかしら。


2022.10.08
アデノイド肥大のことで、小倉先生にご意見をお聞きしたく
ブログへメッセージを送らせてもらいました。
息子が3歳前までの2019年秋辺りまで、先生にお世話になっていました。
2019年から今現在までアメリカにいます。
現在5歳の息子ですが、0歳の頃から今現在もよく中耳炎にはなっています。
2022年2月頃からはほぼ鼻水が毎日あり、
数ヶ月に一度は耳も痛みが出て中耳炎との診断がつきます。
今年2月から、医師が進めるアレルギーの薬を数種類試しましたが
鼻水や数ヶ月に一度はおきる耳の痛みなどもよくならず、
先日ファイバースコープで医師が確認をしました。
アデノイド手術の選択肢があることを伝えられました。
症状は鼻水がほぼ常にあり、
夜寝るときに詰まり過ぎて起きてしまうこともたまにあります。
アデノイド等のブログで、
小倉先生の回答でアデノイド手術は5歳から6歳ですることが多い
と言う物を読ませて頂きました。
手術では全身麻酔(ガスマスクのような物を顔につけての麻酔だそうです。)
等をしなくていいのならば、
避けたい気持ちもあります。
こちらの担当医からは、あと数年待って
アデノイドが退縮することを待ってもいいとも言われました。
しかし、頻繁に中耳炎になるのも
アデノイド肥大の影響があるかもしれないとも言われ、
手術を迷っています。
5歳児のアデノイド手術をした方が良いケースと、
経過観察で様子を見る場合との違いなど、
先生のご意見をお聞かせ頂けたら嬉しいです。
お忙しいところ、大変恐縮です。
*************************************************************************
コメントありがとうございます。
アデノイドは、誰にでもある組織で、
咽頭扁桃といい、文字通りいわゆる扁桃腺のひとつです。
生まれた直後は大きくありませんが、
乳児期に増殖し、5,6歳で最大になりますが、
その後退縮し、多くは思春期以降痕跡程度になります。
アデノイド切除術の適応は、
①アデノイド肥大による鼻呼吸がうまくできず、
いびきや睡眠時の無呼吸が顕著なもの
②アデノイド肥大により耳管咽頭口が閉鎖され、
滲出性中耳炎や、反復性中耳炎の原因になるもの
と考えられます。
①についてはアデノイドが直接閉塞に関与しているので
手術により速やかに症状が改善され、良い適応といえます。
②については、アデノイドの関与のみだけではなく、
鼻疾患の状態、中耳の状態、鼓膜の状態など、
いろいろな要素が複合しますので、
必ずしも手術のみで問題が解決するとは言えません。
いびきや、無呼吸が顕著なお子さんならば、
アデノイド切除術は、考慮される治療法といえますが、
目的が中耳炎の制御ということですと、
鼓膜切開や、特に鼓膜チューブ留置術がより簡便、安全で、
かつ有効な治療法として選択されるのではないかと考えます。
日本とアメリカの医療体制の違いもあると思われますし、
何より実際にお子さんを診察したわけではないので、
あくまでも参考程度とお考え下さい。


2021.12.11
先日の足利准看護学校の耳鼻咽喉科学の試験は、
無事全員再試験無しの一発合格でした。
最高点100点、最低点80点、平均点92.24点と、
なかなか優秀。
問題は基本的に選択式ですが、
例えばこの辺の問題はほぼ全員正解。
9. 間違っているものを選べ。
① 鼻出血のときは横に臥床させ安静にさせる。
② 鼻出血の多い部位として、キーゼルバッハ部位がある。
③ 鼻出血のときは圧迫による止血を行う。
④ 鼻出血の止血が困難な場合はべロックタンポンを用いることもある。
正解は①。
出血時の救急処置としては、出血部位を心臓より高い位置に保つのが基本。
授業で強調しました。
また、この問題も正答率が高かった、さすがです。
3. 間違っているものを選べ。
① 急性中耳炎は、近年、耐性菌の増加で難治化が進んでいる。
② 急性中耳炎は、プール等で耳に水が入って起こることが多い。
③ 急性中耳炎は、基本的に点耳薬は用いない。
④ 急性中耳炎は、痛みや発熱を伴うことが多い。
正解は②。
急性中耳炎は耳管経由の感染ですから、
細菌の入り口は耳からではなく、鼻から。
急性中耳炎には鼓膜穿孔あるいはチューブ留置がない限り点耳薬は無効なので
ガイドラインでも「使用すべきではない」
と記載されています。
急性中耳炎に点耳薬出す医者はヤブ医者だと授業でいいました。
ワタシの試験は選択問題が15問あるのですが、
実は、毎年第16問目があります。
これは、サッカーの問題で、これができなくても100点なのですが、
ボーナス問題として、これに正解すると4点が加点されます。
つまり、ギリギリ合格点に達しない人のための
「救済問題」なんですが、
今回、ちょっと出題内容を失敗しました。
なんとこの「救済問題」が最も正答率が低かった。(>_<)
正答者は29人中6人なので、
ナント正答率20%という超難問になってしまった。
その問題とは、
16.間違っているものを選べ。
① 浦和レッズの槙野選手は今シーズン声帯ポリープの手術をした。
② 浦和レッズは今年の天皇杯は未だ優勝の可能性を残している。
③ 日本代表は一時W杯出場が危ぶまれたが連勝し現在は出場圏内にいる。
④ 浦和レッズのホームスタジアムはさいたまスーパーアリーナである。
槙野選手の声帯ポリープについては授業中、
声帯ポリープの講義のときに触れました。
天皇杯のことも話したはずなんだがなあ。
正解は④で、レッズの本拠地は「埼玉スタジアム2002」であって
「さいたまスーパーアリーナ」ではありません。
いやー、これ、簡単だと思ったのですが、
意外にみんな混同してるんでしょうか。
まあ、ボーナス加点の助けを借りずに、
皆さん合格したので、問題ないっつーか、
正しい結果ではあるのですが。


2021.05.17
昨年6月に受診した80歳の女性の方。
初診時のカルテがコレです。
2年前からずっと止まらないわけではないようだが、
ほぼ出ていたらしい。
大変ですね。

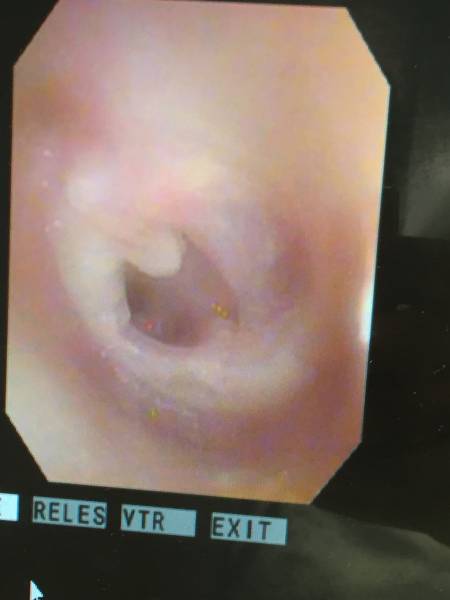
みみだれを吸引してみると鼓膜はこんな感じ。
鼓膜はブヨブヨです。
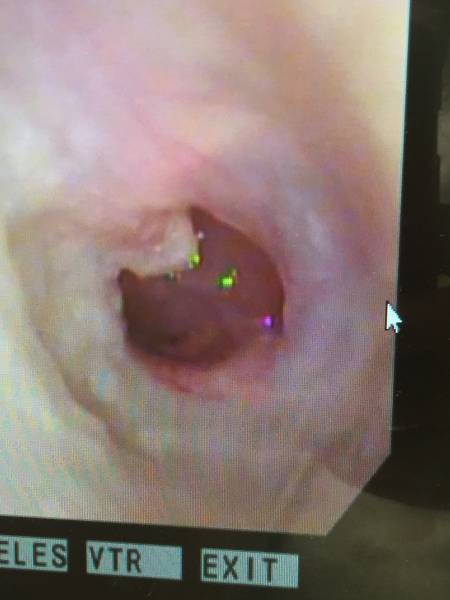
菌検査の結果は緑膿菌。
耐性菌ですが、まだ効く薬もあったので
それに合わせた抗生剤を選択。
2週間くらいで耳だれは止まりました。
しかし、3か月後にまた耳漏。
前回のクスリ出したが止まらず、
培養の結果をみると
今度はMRSAというさらに薬の効かない耐性菌で、
それにあわせ抗生剤を変更し、
ようやく耳だれは止まりました。
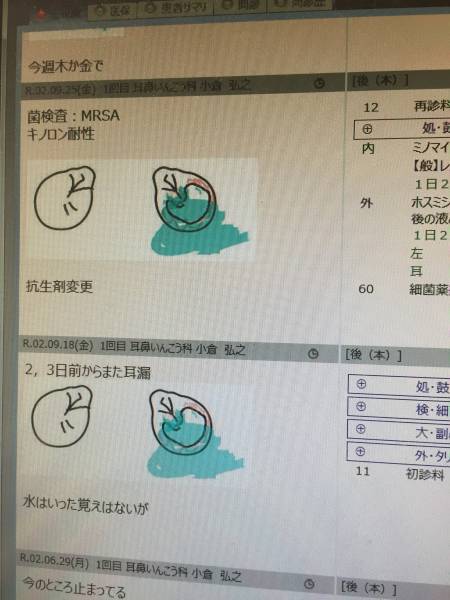
鼓膜は乾きましたが、大きな穴が開いています。
MRSAは外耳道からこの穴を通じて
中耳に感染を起こしたのでしょう。
そのため、聴力が悪く、補聴器を入れても聞き取りに困ります。
右の耳はもともと聴こえないので、
左の耳が悪いと不便です。
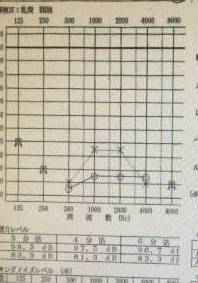
聴力は右が97.5dB、左側は81.3dBでした。
これはかなりの難聴です。
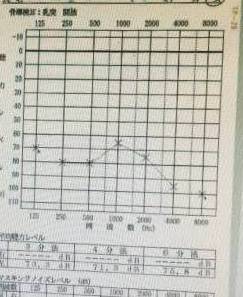
そこで、鼓膜をふさいで聴力が改善するかのテストを行いました。
パッチテストといって、鼓膜の穴を仮に生食を浸した綿でふさいで
聴力の改善の度合いをみます。
すると左側の聴力は81.3dBから71.3dBまで上昇しました。
そこで、先月、以前も紹介した「リティンパ」を用いた
鼓膜穿孔閉鎖術を外来で行いました。
これで5例目ですが、このケースは難しそうです。
だが反対の耳が聞こえず、
こちらの耳が頼りなので
患者さんと相談して手術することにしました。
1カ月後、穿孔は見事に閉鎖。(^O^)/
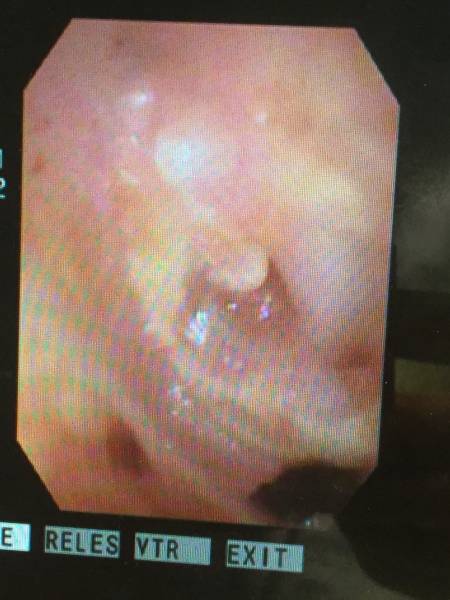
そして聴力は66.3dBにまで上昇しました。
補聴器でもよく聴こえますし、
大きな声なら補聴器無しでも会話ができるようになり、
大変喜ばれました。
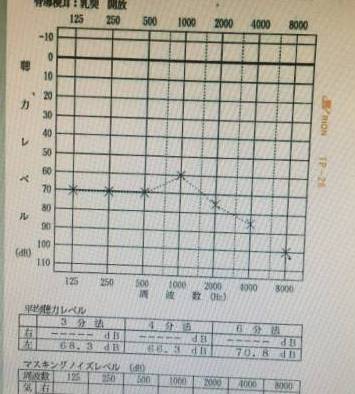
穴がふさがったので、
今後菌が入って耳だれが出ることもないでしょう。
いやー、メデタシ、メデタシ\(^o^)/
手術がうまくいって、患者さんが良くなる、
ってのは内科医ではなかなか味わえない。
こういう経験すると外科医をやっててよかったなーと思います。


2021.01.28
昨年9月末に当院を受診したYくんは
当時1歳4か月。
1歳になって間もなく初めての中耳炎を起こした後、
これまでに3か月あまりの間に、
7回もの急性中耳炎を反復していました。
2か所の耳鼻科で治療しましたが、
いったん治ったといわれても、
すぐに耳が痛くなり、耳だれが出てしまいます。
9月の初診時も両側の鼓膜が自壊し、
膿性の耳だれが出ていました。
培養されて検出された菌は
BLNARと呼ばれる耐性菌。
多くの抗生剤が無効です。
検出菌に合わせた抗菌剤で治療すると
2週間程度で中耳炎は治りましたが、
その10日後にまた両側の急性中耳炎で耳だれが出ます。
そこで今度は同じ抗菌剤で急性炎症を抑えたうえで、
中耳の浸出液が完全に抜けるのを待たずに
1週間後に両耳の鼓膜切開をしました。
待ってるうちに次の中耳炎を起こしやすいからです。
その後切開した穴が開いてるうちは、
ハナが多少出てても中耳炎は起こしませんでしたが、
半月後、鼓膜穿孔がふさがると
たちまち右側の耳は中耳炎を起こして耳だれが出てきました。
ここで、急性中耳炎の発症のメカニズムについて簡単にご説明します。
本来無菌的である中耳は耳管という管によって
普段から細菌が棲んでいる鼻腔の後方につながっています。
この管を介して鼻から耳にばい菌が入り、
身体が排除できないときに中耳炎が成立します。
そこで、鼓膜にチューブを入れ穴が開いた状態にしておくと、
耳の穴から大気圧がかかるので、
中耳に入ろうとする菌は鼻の方に流し出されます。
缶のオイルを出すときに穴一個では出ていかないが
二個あけると出ていく原理です。
そこで、その1週間後、
右の耳に鼓室チューブの留置術を施行しました。
まだ鼓膜は混濁し、貯留液もある状態で切開すると、
中からは粘り気の強い浸出液が吸引されます。
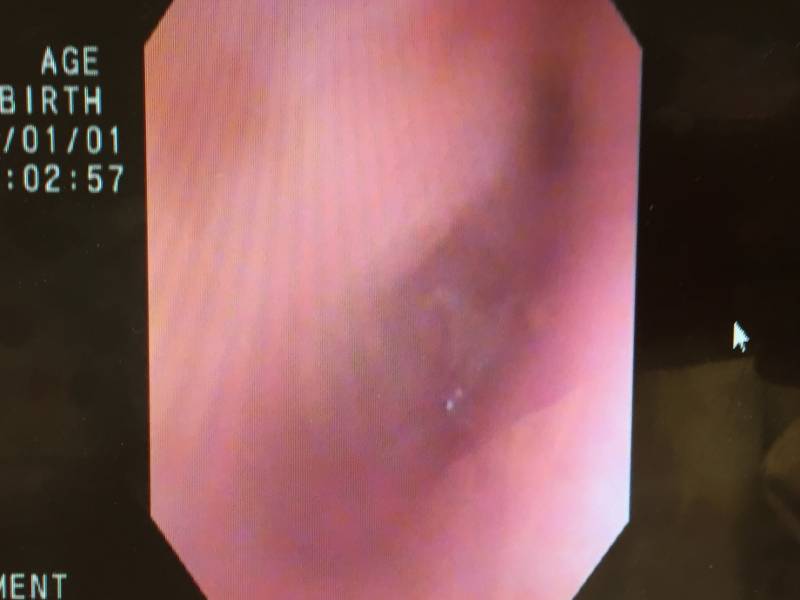
そして、膿を全部吸い出したのち、
鼓室チューブを留置します。
まだ、中耳が乾いていないのでジクジクしていますが、
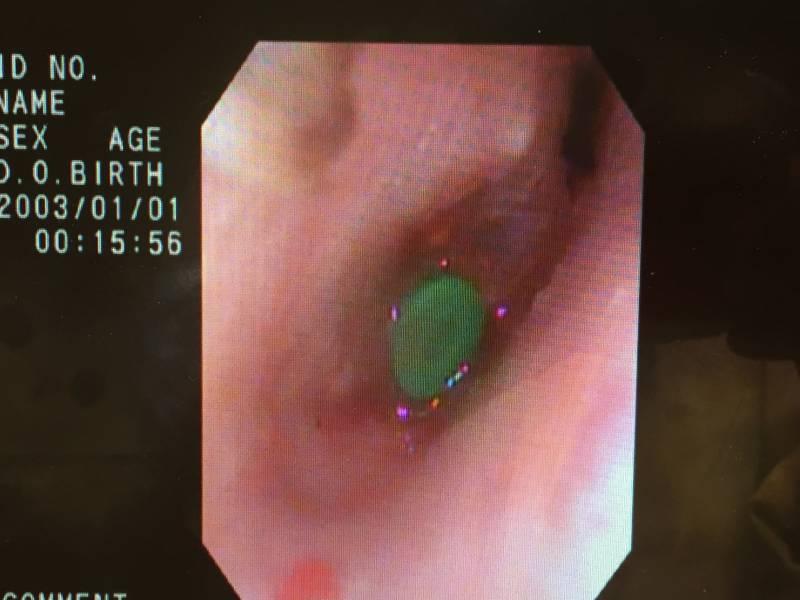
次第に乾いてきます。
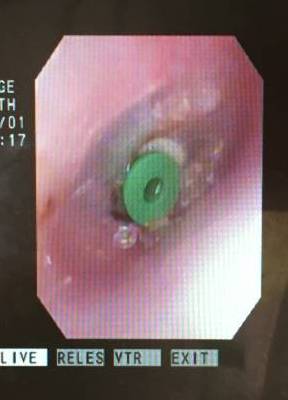
そして、数日で落ち着きます。
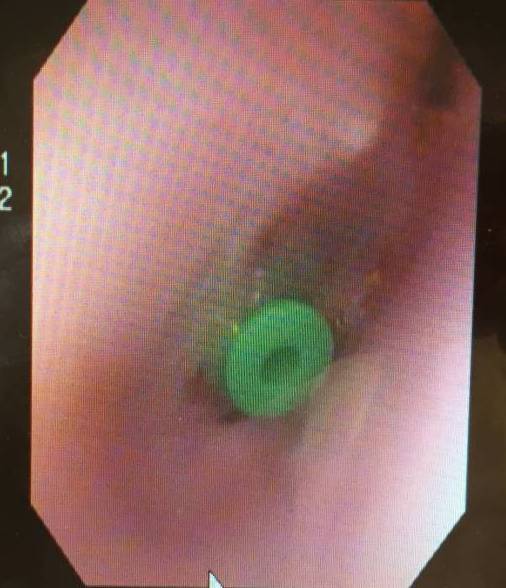
しばらく良かった左の耳も11月末にたまって腫れてきたので
12月初めにチューブを留置。
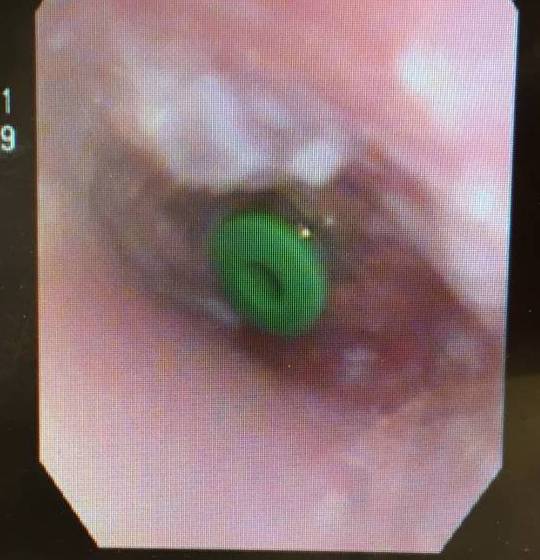
実は、翌日診たときに、
耳だれの量が非常に多く、
チューブが半分抜けていたのですが、
無事元の位置に戻すことができました。
このとき1歳5か月、
男の子なので力も強く、
あばれるので大変なんだよねー。
耳の写真、撮るの忘れてしまった。(^^;)
このときも中耳切開孔から検出された膿は耐性菌でしたが、
こちらも落ち着きました。
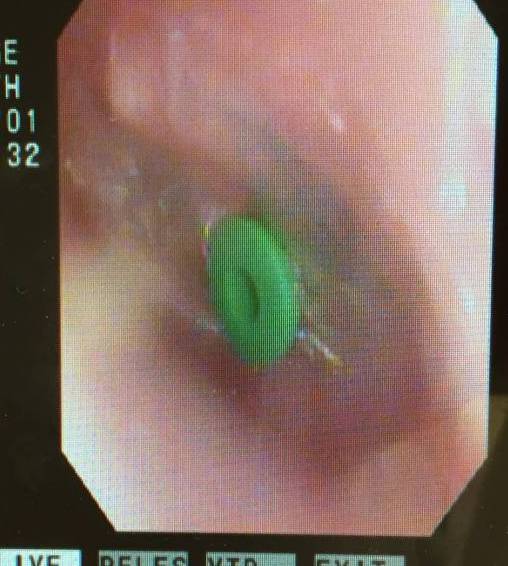
昨年も、このようなチューブ留置を必要とするような
反復性の強い中耳炎のお子さんがけっこういました。
さて手術からもうじき3か月。
風邪のシーズンになり、
Yくんはたびたび風邪をひいてアオッパナでますが、
今のところ中耳炎の再発はアリマセン。
このまま、中耳炎地獄から脱出できるといいですね。


2020.12.29
ネットでよく見てるお医者さん専用のサイトにある掲示板に
あるスレが出ました。
耳鼻咽喉科のセンセイの投稿で、
診察中の子供の泣き声に耐えがたく発狂しそうになります、
何か対処法は?
というものがありました。
かなりオドロキです。
自称「くそ爺耳鼻科」と名乗ってるからには、
年輩の耳鼻科医で昨日今日医者になったヒトではないでしょう。
そりゃ、耳鼻咽喉科医に向いていないとしかいえません。
耳鼻咽喉科の外来では、
子供は泣いて当たり前、
だって、子供にとって病院はコワイところですからね。
診察前から泣いてる子はざらで、
中には駐車場や当院への曲がり角から泣き出す子もいるようで・・・。
でもこのスレに対するレスでは、
泣く子を怒鳴りつけるお医者さんとか、
泣く子を診るのが嫌だから内科を標榜するが小児科は診ない、
とかいうものがありました。
ワタシ自身は、子供の泣き声は、
ほぼ全く気になりません。
もう完全にBGMと言ってもいい。
いろんな泣き方をする子がいてそれもまた興味深い。
ときに殺人音波か、というほどの高周波の大騒音で泣き叫ぶ子がいて、
鼓膜がビリビリして、終わったあとも残響が残る場合がありますが、
キクー、といった感覚はあるものの
子どもが憎らしいとか、発狂しそうだとはツユほども思いません。
せいぜい、ワサビのききすぎた寿司を食べたかのようなもんです。
暴れる子もまたしかり。
処置がしにくいとか、時間がかかることで、
マイッタなー、とは思いますが、
子どもに恨みは持ちません。
チューブ入れる手術の時などは、
せめて3秒だけでも止まってほしい、
と思うのですが。
ただ、子供が泣き叫んで暴れても真剣に押さえないお母さんとか、
「痛かったねー、ごめんねー。」などと、
こちらの医療行為を否定するような保護者の方にはムッとします。
耳鼻科にかかると泣くからと、
中耳炎を小児科で治療してもらおうとする親御さんもいますが、
一定レベル以上の中耳炎は必ず失敗します。
キチンとした小児科は耳鼻咽喉科に紹介してくるのですが、
診断力のない小児科に行っちゃうと悲惨です。
親御さんが、本気で自分の子供の病気をよくしたい、
という気持ちさえあれば、
どんなに泣こうが、喚こうが、暴れようが、
こっちは一切気にしないので、
安心して受診してください。
それまで大泣きしていた子が、
頑張って泣かずに治療ができたときなどは、
こちらもうれしいのでうんとホメてあげます。
小さいころ中耳炎を反復し、
毎回大暴れしてスタッフ総がかりで抑えなければならず
診察に20分も30分もかかった女の子が、
今は中学生になって、風邪をひいたりすると、たまに受診します。
本人は照れ臭そうですが、
今また、当院を受診してくれるのは大変ありがたい。
中耳炎はキチンと治っており、
今では当時のことは笑い話ですが、
そうなったのも
暴れる子供にめげずに
根気よく通院させたお母さんのおかげだと思います。


2020.05.20
今朝のNHK朝のニュースで、
開業医の来院患者数が減っている、
というニュースをやっていました。
最初に登場した内科医院では2割減、
次に紹介された小児科のクリニックは7割減とのことでした。
内科は、高血圧症とか、糖尿病とかで
定期的に薬を取りに来る患者さんが多いので
あまり減らないいっぽう、
小児科は風邪などの急性感染症が多いので、
学校や幼稚園がお休みになり、
国民全員が「風邪予防」に取り組んでいるため
風邪をひく子供そのものが減っているので
減少幅が大きいのでしょう。
当院も、来院患者さんの数は半分くらいでしょうか。
風邪が減っており、外出抑制で花粉症も悪化せず、
それに伴って発症する中耳炎、副鼻腔炎が減っているため
ということはあるでしょう。
今まで反復性中耳炎などでかかっていた子も、
ここにきてどんどん良くなるケースが多く、
もう来なくていいですよー、
という患者さんが最近かなりありますねー。
普段だと「もう、来なくてもいいですよー」
というのは医者にとっては大変うれしいことなのですが、
ここ最近はちょっと心に引っかかるものがあるような
・・・・そこまでではないか。(^^;)
(開業して2~3か月の間は、患者さん少なかったので
たしかにそういう感情があったですが・・・。
ちょっと、ナツカシイ。)
また4月5月はプール授業前の学校健診のシーズンで、
例年なら健診票を持った子供が多く来院するのですが、
今年は健診が全く行われていないので、
その分も空いてるわけです。
ワタシは(妻も、さらに)極端に経済に疎いので、
現在当院の収支が赤字なのかどうか、ワカラナイですが、
どうなんでしょうかねー。
トントンくらいなのかなあ。
でも、トントンということは、
ワタシの給料はゼロ、ということなのか・・・・。(^^;)
まあ、最近はほとんどお金を使わないので、
スーパーに週一回行って4,5000円、
あとは在庫のプラモデルを作るだけ、
飲み代もスタジオ代もかからない日々ですから、
急には困ってないですが、
この先どうなるんでしょうねー。
世間ではオンライン診療を推進しよう、
という動きもありますが、
耳鼻咽喉科の場合はどうも難しそうです。
セキが止まらない、
内科にかかったがよくならない、
という患者さんがみえました。
内科のクリニックでは、院内に入れてもらえず、
ほぼ診察もなしで、クスリだけ出たそうです。
話を訊くと、
のどは痛くないがタンが絡んだ感じ。
熱はない。
セキは朝晩に多い。
ハナは出ない、つまらない、花粉症はない。
喘息の既往もない。
周囲に同様の症状の人はいない。
タバコは吸わない。
胃のもたれや胸やけはない。
問診だけでは全然わかりません。
それで、鼻の中を見てみると、
鼻内の粘膜は蒼白で浮腫状、
中鼻道から一筋のキミドリ色の粘液が細く流れています。
診断は一発で確定。
鼻粘膜が蒼白、というのはアレルギー性鼻炎独特の所見。
中鼻道とは、鼻の中の気道の一つで、
その奥は副鼻腔につながっている。
そこから出る膿性の鼻汁は鼻の前には出ず、
本人にもそれとわからないまま、
のどに流れ込みます。
もちろん、かんでもハナは出ません。
診断は
「花粉症を含む何らかの
アレルギー性鼻炎に合併した副鼻腔炎」です。
患者さんが、鼻は何ともありません、
といってもそれは必ずしも鼻の病気がないことではない、
ということはよく経験します。
花粉症ですといってもそうではなかったり、
逆に花粉症はありません、
といっても実はそうだったりすることは日常茶飯事です。
ほかにも耳の痛いのが、ノドの炎症のせいだったり、
歯が痛いのが、蓄膿症のためだった、
などということはよくある話です。
これらは、目で診れば一発でわかるが、
問診からでは、なかなかわからない、
というものなので、
やはり耳鼻咽喉科のオンライン診療は難しいでしょうねー。
毎年花粉症で、鼻が詰まります、
といってもみると鼻の中がポリープいっぱいで
血液検査で花粉症は全くなく、
好酸球性副鼻腔炎だった、なんてこともよくありますから。
それにしても、のども見ないでクスリ出す内科もなんだかなー。
新型コロナウイルスは完全排除できる病気ではないし、
かかったら絶対ダメ、という病気でもないので、
「治療上の有益性が危険性を上回る場合」
をよく判断した方がいいでしょうね。
それで、カネとってんだからなー。
ああ、今日もヒマなので、
診療時間中にブログが書けてしまった。


2020.01.13
昨年1年を振り返ると、
眼が悪くなって、粘液嚢腫や、副耳の手術はやめたいっぽう、
子供の鼓膜チューブ留置は、他院で治らなかった中耳炎や、
遠方からの来院者などで、なんか多かった印象。
特に秋からはかなり反復性に自壊を繰り返す、重症例も多く
20耳近く、局麻の子供のチューブ留置を行ったような・・・。
さて、これはなんでしょう。

実はこの白いプラスチックのケースは、
鼓膜留置用のチューブが滅菌されてはいっていたケース。
空のケースをとっておいて、
このようにプラモデル用のビスやナットを入れるケースに流用しています。

パチッと蓋ができるので、実に都合がいい。

さあ、お正月はこれをやっつける予定でした。
ていうか、「着工」は12月初旬で、年内完成の計画だったのですが、
さすがに12月は忙しくてほとんど進まず。

先ほどのネジ類はこのビッグスケールモデル用のネジだったのです。
実はこれを完成させると
19台あるタミヤの1/12のF1モデルシリーズをコンプリートすることになります。
(バリエーションモデル及びF1以外のカーモデルを除く。)

子供のころからの夢が、もうすぐ叶いそうでしたが、
お正月中はここまででした。
その後、先週、完成しましたので、後ほどアップします。



2019.12.20
いったい日本の医者のうち、どれくらいの割合が
抗生物質を使うとき、対象となる原因菌の種類を想定してるんでしょうか。
他科のことは知らないが、耳鼻科領域では
想定される菌はある程度限られています。
多くの人が誤解していることだが、
細菌感染とは、誰かにもらった菌が発病することよりも、
普段自分が「飼っている」菌が、
何らかの機転で感染症を起こすことの方が多い。
たとえば、傷が化膿した、などという場合は、
皮膚の表面にもともといる菌が繁殖するのだから、
想定される菌は「黄色ブドウ球菌」が最も多い。
中耳炎や副鼻腔炎は鼻腔内にいる菌が
無菌的な中耳腔や、副鼻腔に侵入し、増殖して起こるので、
鼻の中にいる「肺炎球菌」「インフルエンザ菌」「モラクセラ」
のどれかであることがほとんどなのです。
口腔内はもともと菌がいる環境なので、
そこで増殖するのは侵襲性の強い「溶連菌」が多いのだが、
「溶連菌」にしても咽頭、鼻腔、皮膚に常在することがある細菌です。
扁桃周囲膿瘍や急性副鼻腔炎において、
しばしば「嫌気性菌」が起炎菌になることがあります。
ぺプトストレプトコッカス、フソバクテリウム、バクテロイデスなど、
普段はお目にかかることのあまりない菌が、
嫌気培養すると起炎菌として検出される。
通常の検査では検出されないので、
嫌気性菌を疑って検査する必要があります。
こいつらは、どっから来たのか?
なんてことはない、これらもワレワレが普段「飼ってる」菌なのです。
細菌はウイルスと違い細胞外でも自活できるので、
ワレワレは体の内外のいたるところにそいつらを飼っています。
だが、微生物というものはすべからく1匹や2匹では何もできない。
一定の条件のもとに急激に、大量に増殖する場合に、
宿主の身体になにか危害を加えることがあり、
それを「感染症」というのわけです。
ペスト菌やコレラ菌は病原性、侵襲性が高く、
少数でも侵入したら要注意だが、
ワレワレが日常相手にする細菌感染は
そういった「顔なじみ」の菌によって起こる。
だから、その知ってる菌のうち、
今回はどいつが悪さしてるかを推定し、
抗菌剤を選択することは、感染の起きている場所と症状を考えれば、
それほど難しいことではありません。
たとえば、鼻腔に常在し、急性中耳炎や副鼻腔炎、
ときに気管支炎、肺炎の原因菌となる頻度の高い肺炎球菌、
これらは現時点では7~8割がマクロライド系抗生物質に対して、
耐性です。
つまり、効かない。
風邪のたびにクラリスやエリスロマイシンを出す内科、小児科医は、
そのこと知ってるんでしょうか?
風邪はウイルスなのでクラリスやエリスロマイシンは全く効かないばかりか、
そういった抗生剤の投与により、
それに対して耐性を持つ肺炎球菌が一層元気になって、
中耳炎、副鼻腔炎などの二次感染を起こしやすくなる、
ということを考えたことがあるだろうか?
さらに、そういった無意味な抗生剤を出すことが、
世の中の薬剤耐性菌を増やすことにつながるということを
わかってるのか?
ワレワレの身体にはいろんな菌が常在していて、
それらはお互いけん制し合い、また体の免疫機構もあるので、
特定の菌が爆発的に増えることは無いが、
抗生物質でライバルの菌が死んでしまえば、
生き残った菌はのびのびと増殖することができ、
二次感染を引き起こすのです。
当院ではなるべく細菌の培養検査を行い、
薬歴を見、また、兄弟から分離された菌検査の内容を参考にして
原因菌にアタリをつけて、抗生剤を処方します。
たぶんこの子の中耳炎は肺炎球菌だろうなあ、とか、
先週まで、この薬を飲んでいたのでモラクセラが出そうだ、とか。
ずっと〇〇小児科にかかっていたから
多分出るのはPRSPかBLNARだろう、とか・・・・・。(^_^;)
かなり、当たりますよー。
そんなわけで、今日も鼓膜切開したり、
チューブ入れたりの年末なのであった。





























